Anneau gastrique ajustable
Qu'est-ce que c'est ?
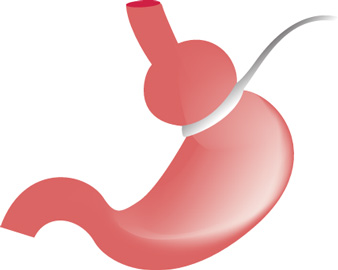 La gastroplastie par anneau est une des interventions de la chirurgie de l’obésité. Elle consiste à poser un anneau réglable autour de la partie haute de l’estomac pour ralentir le passage des aliments à ce niveau-là. Cela permet de diminuer la quantité d’aliments absorbés. C’est une intervention modulable (l’anneau peut être réglé par l’intermédiaire d’un petit réservoir placé sous la peau) et réversible puisque l’anneau peut être enlevé en cas de complication. Cette intervention impose un suivi médico-chirurgical particulier et régulier..
La gastroplastie par anneau est une des interventions de la chirurgie de l’obésité. Elle consiste à poser un anneau réglable autour de la partie haute de l’estomac pour ralentir le passage des aliments à ce niveau-là. Cela permet de diminuer la quantité d’aliments absorbés. C’est une intervention modulable (l’anneau peut être réglé par l’intermédiaire d’un petit réservoir placé sous la peau) et réversible puisque l’anneau peut être enlevé en cas de complication. Cette intervention impose un suivi médico-chirurgical particulier et régulier..
Pourquoi faire cette intervention ?
Vous souffrez d’un surpoids important ? Un traitement chirurgical de l'obésité peut vous être utile.
La première condition est que votre index de masse corporelle (IMC) soit supérieur à 40 ou se situe entre 35 et 40 associé à une complication médicale liée à votre poids (diabète, hypertension artérielle, apnée du sommeil sévère, arthrose de hanche ou de genou, maladies métaboliques).
La seconde condition est que vous acceptiez au cours d’une préparation prolongée de changer vos habitudes alimentaires pour les adapter à votre intervention future. Ceci est une condition indispensable pour obtenir un bon résultat à long terme et se fera au cours d’un bilan préopératoire très complet durant plusieurs mois (6 à 12 mois). Vous aurez ainsi le temps de réfléchir à votre décision, de vous renseigner sur les autres interventions et de préparer les questions que vous souhaitez poser à votre chirurgien lors de la prochaine consultation. Il n’y a jamais d’urgence à réaliser une chirurgie de l’obésité.
On calcule l’IMC en divisant son poids (en kilos) par sa taille au carré (en mètres).
L'intervention chirurgicale
Habituellement, vous arrivez dans l’établissement hospitalier le matin de l’intervention ou la veille. Celle-ci dure en général moins d’une heure, selon votre poids ou l’existence d’opérations précédentes sur l’abdomen. L’anesthésie se prolonge une heure de plus pour permettre l’installation et la désinstallation sur la table d’opération.
La gastroplastie par anneau est toujours faite sous anesthésie générale et le plus souvent en cœlioscopie. On parle aussi de chirurgie mini-invasive ou de laparoscopie. Exceptionnellement, l’opération est faite par une incision classique (laparotomie) qui peut être décidée avant l’opération ou pendant l’intervention quand des difficultés particulières apparaissent comme un saignement difficile à contrôler.
La pratique de la chirurgie par cœlioscopie peut entrainer par elle-même des complications très exceptionnelles mais qui peuvent être graves (perforation intestinale, hémorragie de la paroi ou d’organes abdominaux). Leur reconnaissance immédiate permet en général une réparation sans séquelle mais elles peuvent parfois passer inaperçues lors de l'opération et nécessiter de réopérer quelques jours plus tard.
Cette intervention nécessite un accord de la Sécurité Sociale sous la forme d’une demande d’entente préalable qui sera rédigée par votre chirurgien. Vous devez ensuite l’adresser en recommandé à votre caisse, qui a 15 jours pour répondre et éventuellement vous convoquer. Passé ce délai, l’absence de réponse signifie que vous avez obtenu l’accord demandé.
Principaux risques de complications
Comme dans toute intervention chirurgicale, il existe des risques lors de la réalisation d’une gastroplastie par anneau.
Les complications précoces :
- L’infection du boitier 1% Elle se manifeste par une rougeur, un écoulement sur la cicatrice devant le boitier et parfois de la fièvre. Au moindre doute, il est indispensable de revoir rapidement votre chirurgien. C’est lui qui vous confirmera s’il est nécessaire d’enlever le boitier avant d’en replacer un autre un peu plus tard.
- Le risque de phlébite (caillot dans les veines) et d’embolie pulmonaire existe toujours même s’il est rare (<1%). C’est pourquoi on vous demandera de vous mobiliser dès le lendemain, de porter des bas de contention et d’avoir, après l’opération, des piqûres pour fluidifier le sang.
- Le risque de perforation gastrique lors de la pose de l’anneau est exceptionnel et nécessite une réparation immédiate.
Les complications tardives :
- Le reflux acide de l’estomac dans l’œsophage se manifeste par des sensations de brûlures qui remontent dans la poitrine et parfois dans la gorge et qui sont parfois accompagnées de régurgitations d’aliments ou de vomissements. Il est confirmé par une radiographie et parfois une fibroscopie de contrôle. Il est la conséquence d’un comportement alimentaire inadapté et/ou d’un anneau trop serré. Ce reflux acide pendant plusieurs années peut entrainer des complications graves sur l’œsophage (œsophagite, dysplasie, rétrécissement œsophagien) et doit donc être absolument signalé.C’est pour cela qu’il est recommandé de vous faire suivre régulièrement par votre chirurgien et/ou votre centre de référence selon les modalités qui vous seront données pour contrôler l’efficacité du dispositif et l’absence de complication.
- La dilatation de l’estomac au-dessus de l’anneau est la conséquence d’un serrage trop important de l’anneau et/ou d’une alimentation pas assez mastiquée. La conséquence est une reprise de poids et des régurgitations alimentaires. Cette dilatation peut être réversible au début pour devenir ensuite irréversible et nécessiter d’enlever l’anneau. Il est toujours important de se demander pourquoi l’intervention a abouti à un échec avant de demander une nouvelle intervention de remplacement.
- L’infection de l’anneau est le plus souvent la conséquence d’une infection de boitier. Elle peut favoriser la migration dans l’estomac d’un anneau trop serré. Elle nécessite d’enlever l’anneau définitivement.
Après l'intervention chirurgicale
La gastroplastie par anneau peut se faire soit en ambulatoire (entrée et sortie le même jour) soit en hospitalisation courte (1 journée) selon les équipes et en l'absence de doute sur une complication.
Pour votre confort et un bon résultat à long terme, il est important de bien suivre les conseils alimentaires donnés par le chirurgien, la diététicienne et les infirmières. En général, la reprise des aliments commence par des repas mixés pendant plusieurs semaines puis solides.
Il est important de manger calmement, lentement, ne pas boire pendant les repas et bien mâcher lors de la reprise des aliments solides. Un programme ou des conseils d’alimentation vous seront remis. Un accompagnement psychologique est également souvent utile.
Vous devez vous engager à revoir votre chirurgien et votre nutritionniste pour un suivi à long terme selon les consignes qu’ils vous donneront. Un réglage progressif de l’anneau sera fait fonction de votre amaigrissement et de votre tolérance alimentaire. La perte de poids est progressive mais peut être prolongée sur plus d’une année. La pratique d’une activité physique est conseillée et doit commencer progressivement le plus tôt possible après l’intervention (environ 1 mois après). C’est elle qui permet de reconstituer les muscles ce qui réduira votre fatigue. Ces nouvelles règles de vie limiteront également le risque de reprise de poids.
Après votre retour à la maison, si certains signes apparaissent vous devez appeler votre chirurgien ou le centre de chirurgie de l’obésité rapidement sans attendre : ballonnement, essoufflement, douleurs abdominales aigues ou intenses, fièvre, nausées répétés, douleurs des épaules en particulier à gauche, car ces symptômes peuvent traduire la survenue d'une complication.
La grossesse est très déconseillée pendant 1 an et demi après l’opération. Une contraception efficace est donc impérative pendant cette période. Dans tous les cas, vous devez prendre rendez-vous avec la nutritionniste ou votre centre de chirurgie de l’obésité dès le début de votre grossesse pour juger du desserrage éventuel de l’anneau.
Résultats attendus
Le bénéfice attendu de l'opération est que vous perdiez une grande partie de votre excès de poids sans le reprendre à long terme. C’est aussi de diminuer, voire supprimer les maladies associées comme l'hypertension artérielle, le diabète, l'apnée du sommeil ou les douleurs articulaires.
La perte moyenne d’excès de poids à attendre avec cette intervention, est de 50 % à 5 ans (l’excès de poids correspond au nombre de kilos que vous avez en trop par rapport à votre poids idéal attendu, calculé sur la base d’un IMC entre 23 et 25). La perte de poids obtenue est ainsi de 20 à 30 kg en moyenne. Attention à ne pas trop forcer sur votre anneau, un anneau trop serré ou trop sollicité est à risque de complication et peut nécessiter d’être enlevé.
EN RESUME
La gastroplastie par anneau est une opération chirurgicale qui permet de réduire de façon importante la quantité d’aliments avalés. Réalisée le plus souvent sous contrôle vidéo, en chirurgie mini-invasive et en ambulatoire, cette intervention a un taux de complication faible et permet d’obtenir une perte de poids conséquente de façon progressive chez les patients souffrant d’une obésité morbide. Elle doit être mûrement réfléchie et un suivi rigoureux permet d’éviter les complications et d’améliorer son efficacité.
QUELQUES QUESTIONS QUE VOUS DEVEZ VOUS POSER OU POSER À VOTRE CHIRURGIEN AVANT DE VOUS DÉCIDER POUR VOTRE INTERVENTION :
- Pourquoi me recommandez-vous cette chirurgie particulièrement ?
- Y-a-t-il d’autres solutions chirurgicales et pourquoi ne me les recommandez-vous pas ?
- Si je ne me fais pas opérer, mon état va-t-il se dégrader ?
- Comment se passe l’acte chirurgical et en avez-vous l’expérience ? Quel est le temps opératoire ? Quelle est la durée de l’hospitalisation ? Aurai-je beaucoup de douleurs et comment la traiter ?
- Quels sont les risques et/ou complications encourus pour cette chirurgie ?
- Quels sont les bénéfices pour moi à être opéré et quel résultat final puis-je espérer ?
- Au bout de combien de temps pourrai-je reprendre mon travail ou mes activités sportives et quelle sera la durée totale de ma convalescence ?
En cas d’urgence, je peux appeler mon chirurgien ou le centre de chirurgie de l’obésité le plus proche.
Gastrectomie longitudinale en manchon : Sleeve gastrectomie
Principe
 La sleeve gastrectomie est une des interventions de la chirurgie de l’obésité. Elle consiste à enlever chirurgicalement les 3 quarts de l’estomac pour en faire un tube gastrique de petite taille. Cela permet, à la fois, de diminuer la quantité d’aliments absorbés et la sécrétion d’une hormone favorisant l’appétit (la ghrêline). C’est une modification anatomique définitive et irréversible. Cette intervention est parfois proposée comme premier temps d’un Gastric-By-Pass ou d’autres interventions moins fréquentes. Son développement remonte à la fin des années 2000. Ce montage impose un suivi médical particulier.
La sleeve gastrectomie est une des interventions de la chirurgie de l’obésité. Elle consiste à enlever chirurgicalement les 3 quarts de l’estomac pour en faire un tube gastrique de petite taille. Cela permet, à la fois, de diminuer la quantité d’aliments absorbés et la sécrétion d’une hormone favorisant l’appétit (la ghrêline). C’est une modification anatomique définitive et irréversible. Cette intervention est parfois proposée comme premier temps d’un Gastric-By-Pass ou d’autres interventions moins fréquentes. Son développement remonte à la fin des années 2000. Ce montage impose un suivi médical particulier.
Pourquoi faire cette intervention ?
Vous souffrez d’un surpoids important ? Un traitement chirurgical de l'obésité peut vous être utile.
La première condition est que votre index de masse corporelle (IMC) soit supérieur à 40 ou se situe entre 35 et 40 associé à une complication médicale liée à votre poids (diabète, hypertension artérielle, apnée du sommeil sévère, arthrose de hanche ou de genou, maladies métaboliques).
La seconde condition est que vous acceptiez au cours d’une préparation prolongée de changer vos habitudes alimentaires pour les adapter à votre intervention future. Ceci est une condition indispensable pour obtenir un bon résultat à long terme et se fera au cours d’un bilan préopératoire très complet durant plusieurs mois (6 à 12 mois). Vous aurez ainsi le temps de réfléchir à votre décision, de vous renseigner sur les autres interventions et de préparer les questions que vous souhaitez poser à votre chirurgien lors de la prochaine consultation. Il n’y a jamais d’urgence à réaliser une chirurgie de l’obésité.
On calcule l’IMC en divisant son poids (en kilos) par sa taille au carré (en mètres).
L'intervention chirurgicale
Vous arrivez dans l’établissement hospitalier la veille ou le matin de l’intervention. Celle-ci dure en général environ 1 heure, selon votre poids ou l’existence d’opérations précédentes sur l’abdomen. L’anesthésie se prolonge une heure de plus pour permettre l’installation et la désinstallation sur la table d’opération.
La sleeve gastrectomie est toujours faite sous anesthésie générale et le plus souvent en coelioscopie. On parle aussi de chirurgie mini-invasive ou de laparoscopie. Exceptionnellement, l’opération est faite par une incision classique (laparotomie) qui peut être décidée avant l’opération ou pendant l’intervention quand des difficultés particulières apparaissent comme un saignement difficile à contrôler.
La pratique de la chirurgie par coelioscopie peut entrainer par elle-même des complications très exceptionnelles mais qui peuvent être graves (perforation intestinale, hémorragie de la paroi ou d’organes abdominaux). Leur reconnaissance immédiate permet en général une réparation sans séquelle mais elles peuvent parfois passer inaperçues lors de l'intervention et nécessiter de réopérer quelques jours plus tard.
Cette intervention nécessite un accord de la Sécurité Sociale sous la forme d’une demande d’entente préalable qui sera rédigée par votre chirurgien. Vous devez ensuite l’adresser en recommandé à votre caisse, qui a 15 jours pour répondre et éventuellement vous convoquer. Passé ce délai, l’absence de réponse signifie que vous avez obtenu l’accord demandé.
Complications
Comme dans toute intervention chirurgicale, il existe des risques lors de la réalisation d’une sleeve gastrectomie, y compris sur le plan vital (mortalité : 0.1%).
Les complications précoces :
- Il existe un risque de fuite sur les sutures au niveau de l’estomac. C’est ce que l’on appelle une fistule (1 à 2%). Cela peut provoquer un abcès, voire une péritonite. C’est donc une complication grave qui peut nécessiter une prise en charge médicale (fibroscopie interventionnelle et/ou ponction sous contrôle radio) ou une ré-opération pour lavage et drainage de la fistule, une hospitalisation prolongée pouvant durer plusieurs semaines et la mise en place d’une alimentation artificielle. Cette complication survient généralement dans les premiers jours. Une reprise opératoire à distance ou des manœuvres par voie fibroscopique sont parfois nécessaires.
- Il existe aussi un risque de saignement (1 à 2%) qui justifie une surveillance étroite dans les premiers jours. S’il est parfois utile de vous transfuser des globules rouges en cas d’anémie, le saignement ne nécessite qu’exceptionnellement une ré-intervention.
- Le risque de phlébite (caillot dans les veines) et d’embolie pulmonaire existe toujours même s’il est rare (<1%). C’est pourquoi on vous demandera de vous mobiliser dès le lendemain, de porter des bas de contention et d’avoir, après l’opération, des piqûres pour fluidifier le sang.
Les complications tardives :
- Le reflux acide de l’estomac dans l’œsophage (30 à 40 % des cas) se manifeste par des sensations de brûlures qui remontent dans la poitrine et parfois dans la gorge et qui sont dans certains cas accompagnées de régurgitations d’aliments. Bien souvent un traitement médical est suffisant pour le contrôler, mais impose une fibroscopie de contrôle. Si le traitement médical n’est pas efficace, il est alors parfois nécessaire de transformer le montage en Gastric By Pass lors d’une seconde intervention. Ce reflux acide pendant plusieurs années peut entrainer des complications graves sur l’œsophage (œsophagite, dysplasie, rétrécissement œsophagien) et doit donc être absolument signalé. C’est pour cela qu’il est recommandé de faire une fibroscopie de contrôle 1 an puis 3 ans après l’opération. Il est OBLIGATOIRE de faire une fibroscopie de contrôle 5 ans et 10 ans après l’intervention.
- La réalisation d’une sleeve gastrectomie entraine une diminution importante de la quantité d’aliments et de vitamines absorbés. Cette situation peut être facilement déséquilibrée par l’apparition de vomissements ou d’infection intestinale. Il est donc indispensable de prendre des compléments vitaminiques tous les jours la 1ère année puis à adapter en fonction de l’état général et des dosages biologiques 1 à 2 fois par an dans le cadre du suivi nutritionnel.
- Les vomissements ou plutôt les rejets d’aliments ou de salive peuvent être dus à une erreur de comportement alimentaire mais aussi à un problème chirurgical. Ils doivent être signalés dans les plus brefs délais à l’équipe soignante. La prise de vitamines ne doit JAMAIS être arrêtée même dans l'attente d'un rendez-vous avec votre chirurgien ou un membre de l'équipe. Ne pas prendre de vitamines peut entrainer, dans les délais très courts, des complications graves parfois irréversibles (perte de la vue, paralysies musculaires, troubles de la mémoire, troubles de l'équilibre, anémie...)
- Le dumping syndrome : C’est une sorte de malaise très désagréable (palpitations, nausées, maux de tête, diarrhée) survenant après consommation d’aliments trop riches (en alcool ou en sucre surtout) ou trop rapidement absorbés. Il guérit spontanément en quelques minutes. Il est le signe que le comportement alimentaire n’est pas adapté.
- La diarrhée ou la constipation sévère, touchent moins d’un patient sur 10. Souvent en rapport avec la consommation de graisses et peuvent nécessiter un traitement ou un régime adapté.
- L’apparition de calculs dans la vésicule biliaire est possible dans les suites d’un amaigrissement. En cas de douleur ou de fièvre, une opération de la vésicule biliaire par cœlioscopie est parfois nécessaire. Pour prévenir cette complication, il est conseillé de prendre des médicaments (Delursan, Cholurso) pendant les 6 premiers mois.
- Dans les années qui suivent la sleeve gastrectomie, une dilatation du tube gastrique peut apparaître et favoriser une reprise de poids. Cette situation est la conséquence d’un comportement alimentaire inadapté et nécessite de reprendre contact avec votre chirurgien ou votre centre de référence rapidement.
Après l'intervention chirurgicale
Après l’opération, une surveillance attentive est très importante car la grande majorité des complications survient pendant les premiers jours qui suivent. Les tuyaux qui auront pu être mis en place pendant l’intervention (sonde dans la vessie ou l’estomac, drain de l’abdomen, perfusion) vous seront retirés rapidement et vous pourrez reprendre progressivement votre alimentation.
La durée d’hospitalisation varie entre 1 et 5 jours, en France selon les équipes et en l'absence de complications.
Pour votre confort et un bon résultat à long terme, il est important de bien suivre les conseils alimentaires donnés par le chirurgien, la diététicienne et les infirmières. En général, la reprise des aliments commence par des repas mixés pendant plusieurs semaines puis solides. Il faut manger calmement, lentement, ne pas boire pendant les repas et bien mâcher lors de la reprise des aliments solides. Un programme ou des conseils d’alimentation vous seront remis. Un accompagnement psychologique est également souvent utile.
N'oubliez jamais de prendre vos vitamines et de contacter immédiatement votre chirurgien ou son équipe si vous n'arrivez pas à les avaler (vomissements, envie de vomir) ou si vous présentez une fatigue importante, des vertiges ou des saignements.
Vous devez vous engager à revoir votre chirurgien et votre nutritionniste pour un suivi à long terme selon les consignes qu’ils vous donneront. La perte de poids rapide des 3 premiers mois entraîne une fatigue importante car elle concerne aussi les muscles. La pratique d’une activité physique est donc conseillée et doit commencer progressivement le plus tôt possible après l’intervention (environ 1 mois après). C’est elle qui permet de reconstituer les muscles ce qui réduira votre fatigue. Ces nouvelles règles de vie limiteront également le risque de reprise de poids.
Après votre retour à la maison, si certains signes apparaissent vous devez appeler votre chirurgien ou le centre de chirurgie de l’obésité rapidement sans attendre : ballonnement, essoufflement, douleurs abdominales aigues ou intenses, fièvre, saignements par l’anus ou nausées répétés, douleurs des épaules en particulier à gauche, car ces symptômes peuvent traduire la survenue d'une complication.
La grossesse est très déconseillée pendant 1 an et demi après l’opération. Une contraception efficace est donc impérative pendant cette période. Dans tous les cas, vous devez prendre rendez-vous avec la nutritionniste ou votre centre de chirurgie de l’obésité dès le début de votre grossesse.
Résultats attendus
Le bénéfice attendu de l'opération est que vous perdiez une grande partie de votre excès de poids sans le reprendre à long terme. C’est aussi de diminuer voire de supprimer les maladies associées comme l'hypertension artérielle, le diabète, l'apnée du sommeil ou les douleurs articulaires.
La perte moyenne d’excès de poids à attendre avec cette intervention, est de 60 % à 5 ans (l’excès de poids correspond au nombre de kilos que vous avez en trop par rapport à votre poids idéal attendu, calculé sur la base d’un IMC entre 23 et 25). La perte de poids obtenue est ainsi de 35 à 40 kg en moyenne fonction de votre poids de départ et de votre comportement alimentaire.
EN RESUME
La sleeve gastrectomie est une opération chirurgicale qui permet de réduire de façon importante la quantité d’aliments avalés. Réalisée le plus souvent sous contrôle vidéo, en chirurgie mini-invasive, cette intervention permet d’obtenir une perte de poids importante chez les patients souffrant d’une obésité morbide. Elle doit être mûrement réfléchie et un suivi rigoureux permet d’éviter les complications et d’améliorer son efficacité.
QUELQUES QUESTIONS QUE VOUS DEVEZ VOUS POSER OU POSER À VOTRE CHIRURGIEN AVANT DE VOUS DÉCIDER POUR VOTRE INTERVENTION :
- Pourquoi me recommandez-vous cette chirurgie particulièrement ?
- Y-a-t-il d’autres solutions chirurgicales et pourquoi ne me les recommandez-vous pas ?
- Si je ne me fais pas opérer, mon état va-t-il se dégrader ?
- Comment se passe l’acte chirurgical et en avez-vous l’expérience ? Quel est le temps opératoire ? Quelle est la durée de l’hospitalisation ? Aurai-je beaucoup de douleurs et comment la traiter ?
- Quels sont les risques et/ou complications encourus pour cette chirurgie ?
- Quels sont les bénéfices pour moi à être opéré et quel résultat final puis-je espérer ?
- Au bout de combien de temps pourrai-je reprendre mon travail ou mes activités sportives et quelle sera la durée totale de ma convalescence ?
En cas d’urgence, je peux appeler mon chirurgien ou le centre de chirurgie de l’obésité le plus proche.
Court circuit gastrique : Bypass
Principe
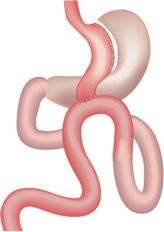 Le Gastric-By-Pass Anse en Y est une des interventions de chirurgie de l’obésité. Elle consiste à créer chirurgicalement un estomac de petite taille qui se déverse directement dans l’intestin grêle (petit intestin ou jéjunum) par l’intermédiaire d’un montage antireflux. Cela permet, à la fois, de diminuer la quantité d’aliments avalés et leur absorption par le corps. C’est une modification anatomique à vocation définitive même si elle peut être réversible. Cette opération est réalisée depuis plus de 50 ans. Elle est donc bien connue dans ses effets et ses complications possibles.
Le Gastric-By-Pass Anse en Y est une des interventions de chirurgie de l’obésité. Elle consiste à créer chirurgicalement un estomac de petite taille qui se déverse directement dans l’intestin grêle (petit intestin ou jéjunum) par l’intermédiaire d’un montage antireflux. Cela permet, à la fois, de diminuer la quantité d’aliments avalés et leur absorption par le corps. C’est une modification anatomique à vocation définitive même si elle peut être réversible. Cette opération est réalisée depuis plus de 50 ans. Elle est donc bien connue dans ses effets et ses complications possibles.
Pourquoi faire cette intervention ?
Vous souffrez d’un surpoids important ? Un traitement chirurgical de l'obésité peut vous être utile.
La première condition est que votre index de masse corporelle (IMC) soit supérieur à 40 ou se situe entre 35 et 40 associé à une complication médicale liée à votre poids (diabète, hypertension artérielle, apnée du sommeil sévère, arthrose de hanche ou de genou, maladies métaboliques).
La seconde condition est que vous acceptiez au cours d’une préparation prolongée de changer vos habitudes alimentaires pour les adapter à votre intervention future. Ceci est une condition indispensable pour obtenir un bon résultat à long terme et se fera au cours d’un bilan préopératoire très complet durant plusieurs mois (6 à 12 mois).
Vous aurez ainsi le temps de réfléchir à votre décision, de vous renseigner sur les autres interventions et de préparer les questions que vous souhaitez poser à votre chirurgien ou à son équipe lors de la prochaine consultation. Il n’y a pas d’urgence à réaliser une chirurgie de l’obésité.
On calcule l’IMC en divisant son poids (en kilos) par sa taille au carré (en mètres).
L'intervention chirurgicale
Vous arrivez dans l’établissement hospitalier la veille ou le matin de l’intervention. Celle-ci dure en général entre 1 à 2h, selon votre poids ou l’existence d’opérations précédentes sur l’abdomen. L’anesthésie se prolonge une heure de plus pour permettre l’installation et la désinstallation sur la table d’opération.
Le Gastric-By-Pass est toujours fait sous anesthésie générale et le plus souvent en coelioscopie. On parle aussi de chirurgie mini-invasive ou de laparoscopie. Exceptionnellement, l’opération est faite par une incision classique (laparotomie) qui peut être décidée avant l’opération ou pendant l’intervention quand des difficultés particulières apparaissent comme un saignement difficile à contrôler.
La pratique de la chirurgie par coelioscopie peut entrainer par elle-même des complications très exceptionnelles mais qui peuvent être graves (perforation intestinale, hémorragie de la paroi ou d’organes abdominaux). Leur reconnaissance immédiate permet en général une réparation sans séquelle mais elles peuvent parfois passer inaperçues lors de l'intervention et nécessiter de réopérer quelques jours plus tard.
Cette intervention nécessite un accord de la Sécurité Sociale sous la forme d’une demande d’entente préalable qui sera rédigée par votre chirurgien. Vous devez ensuite l’adresser en recommandé à votre caisse qui a 15 jours pour répondre et éventuellement vous convoquer. Passé ce délai, l’absence de réponse signifie que vous avez obtenu l’accord demandé.
Les complications
Comme dans toute intervention chirurgicale, il existe des risques lors de la réalisation d’un Gastric-By-Pass y compris sur le plan vital (mortalité : 0.2%).
Les complications précoces :
- Il existe un risque de fuite sur les sutures entre l’estomac et l’intestin. C’est ce que l’on appelle une fistule (3%). Cela peut provoquer un abcès, voire une péritonite. C’est donc une complication grave qui nécessite une prise en charge médicale (fibroscopie interventionnelle et/ou ponction sous contrôle radio) et parfois une ré-opération pour lavage et drainage de la fistule, une hospitalisation prolongée pouvant durer plusieurs semaines et la mise en place d’une alimentation artificielle. Cette complication survient généralement dans les premiers jours. Une reprise opératoire à distance est parfois nécessaire.
- Il existe aussi un risque de saignement (1 à 2%) qui justifie une surveillance étroite dans les premiers jours. S’il est parfois utile de vous transfuser des globules rouges en cas d’anémie, le saignement ne nécessite qu’exceptionnellement une ré-intervention.
- Le risque de phlébite (caillot dans les veines) et d’embolie pulmonaire existe toujours même s’il est rare (<1%). C’est pourquoi on vous demandera de vous mobiliser dès le lendemain, de porter des bas de contention et d’avoir, après l’opération, des piqûres pour fluidifier le sang.
Les complications tardives :
- Les vomissements qui sont plutôt des rejets d’aliments ou de crachats peuvent être dus à une erreur de comportement alimentaire mais aussi à un problème chirurgical. Ils doivent être signalés dans les plus brefs délais à l’équipe soignante. La prise de vitamines ne doit JAMAIS être arrêtée pendant cette période sous peine de complications graves.
- La réalisation d’un Gastric-By-Pass entraine une malabsorption de plusieurs vitamines nécessitant de prendre des compléments vitaminiques tous les jours et à VIE. Il est impératif de contrôler l’absence de carence vitaminique 1 à 2 fois par an dans le cadre du suivi nutritionnel.
- L’ulcère anastomotique (c’est-à-dire sur la suture entre l’estomac et l’intestin) se manifeste par des douleurs abdominales et parfois des vomissements de sang. Il est favorisé par le tabac ou la prise d’anti-inflammatoires ou d’aspirine SANS traitement antiacide associé. Le diagnostic est confirmé par fibroscopie. Le traitement est habituellement médical mais peut être aussi chirurgical en cas de perforation, d’hémorragie ou de sténose.
- Le dumping syndrome : C’est une sorte de malaise très désagréable (palpitations, nausées, maux de tête, diarrhée) survenant après consommation d’aliments trop riches (en alcool ou en sucre surtout) ou trop rapidement absorbés. Il guérit spontanément en quelques minutes. Il est le signe que le comportement alimentaire n’est pas adapté.
- Les flatulences, relativement limitées et variables en fonction des individus doivent être signalées si elles deviennent socialement gênantes.
- La diarrhée ou la constipation sévère, touchent moins d’un patient sur 10. Elles sont souvent en rapport avec la consommation de graisses et peuvent nécessiter un traitement ou un régime adapté.
- Les douleurs chroniques de l’abdomen sont possibles et parfois sans cause évidente. Elles nécessitent fréquemment des examens pour s’assurer de l’absence de problème sur le montage chirurgical. Le risque de hernie interne (conséquence du court-circuit intestinal et de l’amaigrissement important) est toujours possible et peut nécessiter une nouvelle anesthésie pour aller vérifier le montage généralement sous cœlioscopie.
- Les risques d’occlusion intestinale aiguë sont exceptionnels (moins de 1%) dans les premiers jours qui suivent la réalisation d’un Gastric-By-Pass mais nécessitent le plus souvent une ré-intervention précoce. Les signes d’occlusion sont la douleur abdominale et les ballonnements au niveau de la région opérée, le fait de ne pas avoir envie de manger et parfois la fièvre.
- L’apparition de calculs dans la vésicule biliaire est possible dans les suites d’un amaigrissement important. En cas de douleur ou de fièvre, une opération de la vésicule biliaire par cœlioscopie est parfois nécessaire. Cette complication est prévenue par la prise de médicaments (Cholurso, Delursan) pendant plusieurs mois.
Après l'intervention chirurgicale
Après l’opération, une surveillance attentive est très importante car la grande majorité des complications survient pendant les premiers jours postopératoires. Les tuyaux qui auront pu être mis en place pendant l’intervention (sonde dans la vessie ou l’estomac, drain de l’abdomen, perfusion) vous seront retirés dans les jours suivants et vous pourrez reprendre progressivement votre alimentation.
La durée d’hospitalisation varie entre 1 et 6 jours, en France selon les équipes et en l'absence de doute sur une complication.
Pour votre confort et votre confiance, il est important de bien suivre les conseils alimentaires donnés par le chirurgien, la diététicienne et les infirmières. En général, la reprise des aliments commence par des repas mixés pendant plusieurs semaines puis solides. Il faut manger calmement, lentement, ne pas boire pendant les repas et bien mâcher lors de la reprise des aliments solides. Un programme ou des conseils d’alimentation vous seront remis. Un accompagnement psychologique est également souvent utile.
Vous devez vous engager à revoir votre chirurgien et votre nutritionniste pour un suivi à long terme. La perte de poids importante des 3 premiers mois entraîne une fatigue importante car elle concerne aussi les muscles. La pratique d’une activité physique est donc conseillée et doit commencer progressivement le plus tôt possible après l’intervention (environ 1 mois après). C’est elle qui permet de reconstituer le muscle, ce qui réduira votre fatigue. Ces nouvelles règles de vie limiteront également le risque de reprise de poids. Après chirurgie de l’obésité, ce risque débute souvent 2 à 3 ans après votre intervention.
Après votre retour à la maison, si certains signes apparaissent, vous devez appeler votre chirurgien ou le centre de chirurgie de l’obésité rapidement sans attendre : essoufflement, douleurs abdominales aigues ou intenses, fièvre, saignements par l’anus ou vomissements répétés, douleurs des épaules en particulier à gauche, car ces symptômes peuvent traduire la survenue d'une complication.
La grossesse est très déconseillée pendant 1 an et demi après l’opération. Une contraception efficace est donc impérative pendant cette période. Dans tous les cas, vous devez prendre rendez-vous avec la nutritionniste ou votre centre de chirurgie de l’obésité dès le début de votre grossesse.
Résultats attendus
Le bénéfice attendu de l'opération est que vous perdiez une grande partie de votre excès de poids sans le reprendre à long terme. C’est aussi de diminuer, voire supprimer les maladies associées comme l'hypertension artérielle, le diabète, l'apnée du sommeil ou les douleurs articulaires.
La perte moyenne d’excès de poids à attendre avec cette intervention, est de 65 % à 5 ans (l’excès de poids correspond au nombre de kilos que vous avez en trop par rapport à votre poids idéal attendu, calculé sur la base d’un IMC entre 23 et 25). La perte de poids obtenue est ainsi de 35 à 45 kg en moyenne.
EN RESUME
Le Gastric-By-Pass est une opération chirurgicale qui permet de réduire la quantité d’aliments avalés ainsi que leur absorption par le corps. Réalisée le plus souvent sous contrôle vidéo, en chirurgie mini-invasive, cette intervention a fait ses preuves depuis longtemps et permet d’obtenir une perte de poids importante chez les patients souffrant d’une obésité morbide. Elle doit être mûrement réfléchie et un suivi rigoureux permet d’éviter les complications et d’améliorer son efficacité.
QUELQUES QUESTIONS QUE VOUS DEVEZ VOUS POSER OU POSER À VOTRE CHIRURGIEN AVANT DE VOUS DÉCIDER POUR VOTRE INTERVENTION :
- Pourquoi me recommandez-vous cette chirurgie particulièrement ?
- Y-a-t-il d’autres solutions chirurgicales et pourquoi ne me les recommandez-vous pas ?
- Si je ne me fais pas opérer, mon état va-t-il se dégrader ?
- Comment se passe l’acte chirurgical et en avez-vous l’expérience ? Quel est le temps opératoire ? Quelle est la durée de l’hospitalisation ? Aurai-je beaucoup de douleurs et comment la traiter ?
- Quels sont les risques et/ou complications encourus pour cette chirurgie ?
- Quels sont les bénéfices pour moi à être opéré et quel résultat final puis-je espérer ?
- Au bout de combien de temps pourrai-je reprendre mon travail ou mes activités sportives et quelle sera la durée totale de ma convalescence ?
Différences entre Bypass en Y et Bypass en Oméga
(Schéma)
Le bypass en Y comporte deux sutures : une suture entre le petit réservoir gastrique et l’intestin et une deuxième suture entre l’anse intestinale recevant les aliments et l’anse biliaire.
Le bypass en oméga ne comporte qu’une seule suture entre le réservoir gastrique et l’intestin. Il a l’avantage de donner moins de complications postopératoires que le bypass en Y. En revanche un reflux bilieux peut survenir dans 1% des cas.
En cas d’urgence, je peux appeler mon chirurgien ou le centre de chirurgie de l’obésité le plus proche.
Dérivation Biliopancréatique
Principe
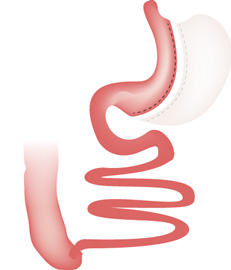 Technique restrictive et malabsorptive : cette technique complexe permet de limiter la quantité d’aliments ingérés et l’assimilation de ces aliments par l’intestin.
Technique restrictive et malabsorptive : cette technique complexe permet de limiter la quantité d’aliments ingérés et l’assimilation de ces aliments par l’intestin.
La taille de l’estomac est réduite par gastrectomie et l’intestin grêle divisé en deux parties.
L’estomac est raccordé à la partie servant à véhiculer les aliments jusqu’au gros intestin. La partie qui sert à transporter les sécrétions digestives du foie et du pancréas, est raccordée à la fin de l’intestin grêle . Ainsi, les aliments ne sont digérés par les sucs digestifs et assimilés que sur une courte portion de l’intestin grêle ; l’essentiel des aliments passent directement dans le gros intestin sans être absorbés.
Caractéristiques
Cette technique est réservée aux patients avec IMC 50 kg/m2 et/ou après ≥ échec d’une autre technique. Elle doit être pratiquée par une équipe spécialisée dans sa réalisation.
Perte de poids attendue
De l’ordre de 75 à 80 % de l’excès de poids, ce qui correspond à une perte de poids d’environ 60 à 65 kg.
Le recul sur ces résultats est de 25 ans.
Durée moyenne de l’intervention : 2 à 4 heures
Durée moyenne de l’hospitalisation : 3 à 5 jours
Mortalité liée à l’intervention : 1 %
Principaux risques de complications
- risque important de carences nutritionnelles (en protéines et en vitamines),
- risque important de malabsorption de médicaments,
- complications fonctionnelles : diarrhée, selles malodorantes,
- complications chirurgicales : ulcère, fuites ou rétrécissement au niveau de la jonction entre l’estomac et l’intestin, hémorragies, occlusion de l’intestin.


